Si la prévalence de la basse-vision (aussi appelée déficience visuelle) est quasiment équivalente à celle de la déficience auditive, il n’en demeure pas moins que les différentes causes de malvoyances, leur conséquence sur la vie quotidienne, les remédiations existantes sont encore beaucoup moins bien connues des Français et des patients eux-mêmes et surtout beaucoup moins compensée que la malentendance.
Cet article se propose de faire le point sur la définition de la basse-vision à destination des professionnels de l’accompagnement, des aidants professionnels et familiaux, et des individus eux-mêmes touchées par la basse-vision pour aider à “y voir clair” et s’y repérer dans l’écosystème des professionnels et des enjeux d’accompagnement.
La basse-vision : causes, démographie, mesure, empêchements.
La basse vision : causes et démographie
Le rapport de la Société Française d’Ophtalmologie consacrée aux déficiences visuelles dirigé par le Professeur Pierre-Yves Robert et publié en 2017, évoque le chiffre de 223 millions de personnes en déficit visuel, ce chiffre étant en augmentation de 10% depuis 1990.
L’Europe occidentale néanmoins, du fait des progrès de la technique chirurgicale, des techniques médicamenteuses, des détections précoces de malformation congénitale connaît une tendance contraire avec -16% dans le nombre de déficients visuels constatés entre 1990 et 2010.
| Cécité* | Déficience visuelle** | |||||
|---|---|---|---|---|---|---|
| 1990 | 2010 | Changement | 1990 | 2010 | Changement | |
| Monde | ||||||
| Nombre | 31 815 900 | 32 410 560 | +2% | 204 028 800 | 223 752 750 | +10% |
| Prévalence brute | 0.6% | 0.5% | -22% | 3.8% | 3.2% | -16% |
| Europe occidentale | ||||||
| Nombre | 1 179 358 | 956 549 | -19% | 9 708 412 | 8 446 803 | -13% |
| Prévalence brute | 0.3% | 0.2% | -26% | 2.5% | 2.0% | -21% |
* Acuité visuelle < 1/20 avec la correction habituellement portée.
** Acuité visuelle < 3/10 avec la correction habituellement portée.
Source : Rapport déficiences Visuelles, SFO, 2017
L’Europe occidentale ne compte donc “que” 8,5 millions de personnes en situation de déficience visuelle, ce qui signifie que la majorité des malvoyants et non-voyants sont concentrés dans le reste du monde.
Le rapport liste pas moins de 267 causes différentes de pathologies visuelles. Néanmoins, 6 grandes pathologies comptent pour plus de 50% des atteintes: la cataracte, la rétinopathie diabétique, la dégénérescence maculaire, le glaucome, et le trachome, les amétropies non corrigées.
En Europe occidentale comme dans le reste du monde, les amétropies non corrigées arrivent en tête des causes de déficience visuelle. Si la cataracte est la troisième cause la plus répandue en Europe occidentale, elle est la deuxième dans le reste du monde, essentiellement du fait d’un déficit d’accès à des corrections optiques ou corrections réfractives bien financées dans les pays en développement.
En tout état de cause, cela veut dire qu’une correction oculaire peut parfois résoudre une amétropie. Beaucoup de personnes âgées néanmoins ne s’engagent pas dans une démarche de correction oculaire, ce qui s’assimile à du renoncement aux soins (près de 40 % des personnes âgées de 78 ans et plus ne portent pas de lunettes adaptées d’après le site handiconnect.fr).
On note l’importance de la catégorie “Autres causes” dans le tableau ci-après qui rentre dans la catégorie de toutes les autres pathologies, génétiques ou non, généralement assez rares et très diversifiées. On peut, par exemple, citer l’albinisme oculaire, la rétinite pigmentaire, les troubles neuro-visuels suite à un accident vasculaire cérébral, l’aniridie ou les pathologies de l’iris, dont la prévalence dans la population est beaucoup plus faible.
Extrait du tableau 1-5 + Principales causes de cécité et de déficience visuelle dans le monde et en Europe occidentale : prévalence standardisée sur l’âge (adultes de 50 ans et plus). Changements entre 1990 et 2010.
Cataracte | Rétinopathie diabé ligue | Dégénérescence maculaire | Autres causes | ûlaucome | Amétropies non corrigées | Trachome | |
Europe occidentale | |||||||
Cécité | |||||||
– 1990 | 0,1 % | 0,0 % | 0,1 % | 0,3 % | 0,1 % | 0,1 % | 0,0 % |
– 2010 | 0,1 % | 0,0 % | 0,1 % | 0,2 % | 0,0 % | 0,1 % | 0,0 % |
– Changement | – 60 % | -44 % | -47 % | – 37 % | -37 % | – 44 % | – |
Déficience visuelle | |||||||
– 1990 | 1.5 % | 0,2 % | 0,4 % | 1.3 % | 0,2 % | 2,7 % | 0,0 % |
– 2010 | 0,5 % | 0,1 % | 0,2 % | 1,1 % | 0,2 % | 1,7 % | 0,0 % |
– Changement | – 64 % | -24 % | -30 % | – 16 % | – 18 % | – 35 % | |
Source : Rapport Déficiences Visuelles, SFO, 2017
Les progrès de la médecine en Europe occidentale entre 1990 et 2010 sont substantiels, à l’exception de la catégorie “autre causes” pour laquelle les progrès de réduction de la prévalence dans la population sont plus limités. En cause, des pathologies très diversifiées, des maladies rares, donc des moyens et des cohortes de populations de tests plus réduits.
En France, près de 1,7 million de personnes sont encore atteintes d’une limitation visuelle invalidante ou handicapante au quotidien. Ce chiffre se décompose entre 207 000 aveugles (pas de perception de la lumière) et malvoyants profonds (vision résiduelle limitée à la distinction de silhouettes) et 932 000 malvoyants moyens (incapacité visuelle sévère : en vision de loin, ils ne peuvent distinguer un visage à 4 mètres ; en vision de près, la lecture est impossible).
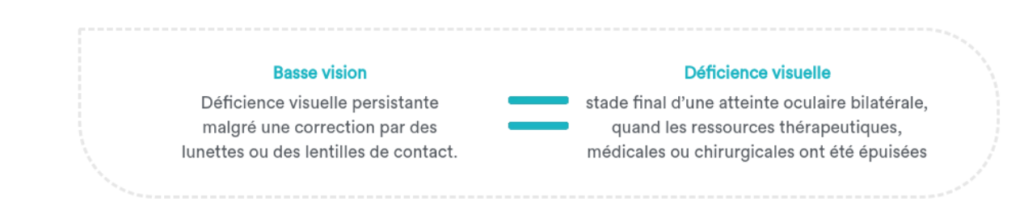
La différence entre basse-vision et déficience visuelle est généralement entendue comme une différence de stade : la basse vision désignant une déficience visuelle persistante malgré une correction par des lunettes ou lentilles de contact, tandis que la déficience visuelle correspond au stade final d’une atteinte oculaire bilatérale “quand les ressources thérapeutiques, médicales ou chirurgicales” ont été épuisées.
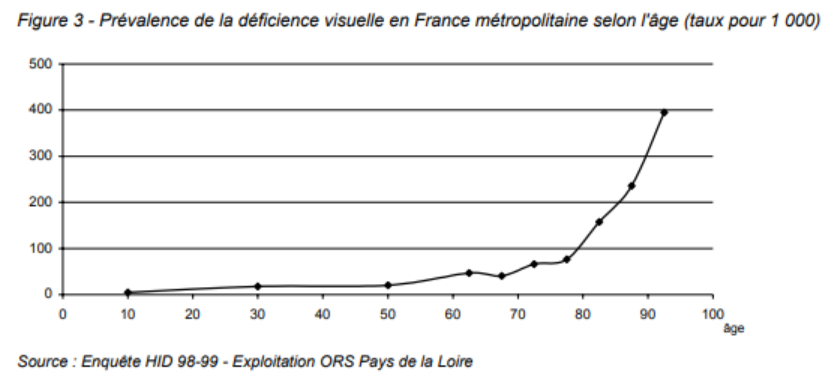
Source : handiconnect.fr, 4 février 2022
Les personnes de plus de 50 ans sont majoritairement touchées et la prévalence augmente fortement avec l’âge. 60% sont âgés de 60 ans et plus et 40% sont âgées de 75 ans et plus.
Basse-vision : une mesure standard qui ne dit pas tout des empêchements
L’OMS décrit cinq stades de déficience visuelle, allant de la cécité totale à la vision presque normale.
- La cécité absolue correspond à l’absence de perception de la lumière.
- La déficience presque totale, ou cécité sévère, est définie par une acuité visuelle inférieure à 1/50 (ou comptage des doigts à un mètre ou moins) avec perception conservée de la lumière, ou un champ visuel inférieur à 5 degrés.
- La déficience profonde correspond à une acuité visuelle inférieure à 1/20 (comptage des doigts à moins de 3 mètres) et supérieure à 1/50 ou un champ visuel inférieur à 10 degrés mais supérieur à 5 degrés.
- La déficience sévère correspond à une acuité visuelle inférieure à 1/10 et supérieure ou égale à 1/20.
- La déficience moyenne correspond à une acuité visuelle inférieure à 3/10 et supérieure ou égale à 1/10 avec un champ visuel d’au moins 20 degrés.
En France, la définition sur le plan légal correspond à une acuité visuelle du meilleur œil après correction, comprise entre 4/10 et 1/20, ou un champ visuel inférieur à 20° pour chaque œil.
Néanmoins, ainsi que l’atteste notamment le témoignage des professionnels dans le documentaire diligenté par l’association Faire Ça Voir ainsi que le rapport “Déficiences Visuelles” de la Société Française d’Ophtalmologie, les mesures d’acuité et de champ visuel seules ne permettent pas toujours de rendre compte de la singularité empêchements ressentis par les patients au quotidien.
Basse-vision : la compréhension des empêchements du quotidien reste mauvaise par le médecin et l’entourage.
Les basse-visions peuvent se manifester de différentes manières:
- perte centrale de la vision
- scotomes (tâches) dans le champ visuel
- vision en tunnel ou “tubulaire”
- sensibilité accrue à la lumière ou photophobie
- perte du champ visuel
- vision floue
- perte de la sensibilité au contraste

Tout dépend en fait de chaque situation, de comment chaque patient compense, et également des rééducations orthoptiques dont peuvent aussi bénéficier chaque patient, qui permettent d’optimiser le résidu visuel, c’est à dire “de rendre utile et fonctionnelle la partie du champ de vision qui reste exploitable” d’après le site guide-vue.fr. Notez que tous les troubles visuels ne peuvent pas faire l’objet d’une rééducation orthoptique, et que certaines rééducations orthoptiques, selon la nature et le type de trouble, n’apportent pas de résultats significatifs, mais nul ne peut en présager avant d’avoir fait l’expérience. Les séances d’orthopsie seront prescrites par votre ophtalmologiste et prises en charge par la Sécurité Sociale à hauteur de 60%.
En réalité, beaucoup d’aidants familiaux ont beaucoup de mal à comprendre pourquoi certains actes de la vie quotidienne restent possibles pour leur proche tandis que d’autres non. Ces difficultés sont encore renforcées par le fait que la plupart des pathologies sont évolutives, imprévisibles.
Si la plupart des pathologies visuelles conduisent à une dégénérescence progressive, le rythme, l’ampleur, les traductions au quotidien divergent pour chaque patient. C’est ainsi qu’à des mesure d’acuité et de champ visuel identiques, certains patients déclarent pouvoir conduire, et d’autres non. Des cas également de déni ou d’évitement prolongé de prise de conscience du déficit visuel sont également régulièrement rapportés.
Cette difficulté à se représenter les capacités visuelles effectives d’un proche peuvent être à l’origine de nombreuses tensions, non-dits, et incompréhensions. Le conseil d’un ergothérapeute spécialisé en basse-vision (qui sont malheureusement peu nombreux et difficiles à trouver) peut être d’une grande aide. Son métier consiste précisément à analyser les habitudes de vie d’une personne, son environnement, pour lui proposer des aménagements de gestuelle ou d’équipement valorisant son potentiel (visuel, tactile ou auditif). Il peut ainsi redonner espoir aux patients et à leurs familles, en montrant toutes les perspectives de maintien de l’autonomie (cuisiner, coudre, lire, restent accessibles avec une posture et/ou du matériel adéquats).
Le recours à une application telle que Eye-View permet aussi de commencer à adresser ce défi en montrant à l’aidant la perception du monde du patient en fonction de sa pathologie et de son stade d’avancement, au travers d’une expérience immersive.
Plus globalement, chaque personne touchée par des troubles visuels pourra suivre gratuitement des ateliers résilience financés par l’action sociale de mutuelles et de départements de nombreux territoires qui permettent d’échanger en confiance et en sérénité sur tous les moyens à disposition pour prévenir la perte d’autonomie.
Les types d’empêchements des patients en basse-vision
Un accès difficile à l’information visuelle
Le problème majeur rencontré par les personnes touchées par un handicap visuel et généralement le premier “handicap” médiatisé dans l’entourage relève de la difficulté d’accès à du contenu écrit. Cet empêchement peut être total en cas de cécité ou bien partiel en cas de pathologie partielle/dégénérative. La variété des stylistiques, mises en pages et formes textuelles influent directement sur la reconnaissance ou non de l’information par les personnes ayant un handicap visuel. À chaque personne, des adaptations différentes devront être pensées.
Cette difficulté d’accès à l’écriture est traditionnellement compensée par des dispositifs de type télé-agrandisseur ou loupe électronique qui permettent d’adapter certaines modalités de l’affichage de contenus écrits sur du papier (magazines, journaux, brochures etc…) : zoom, contrastes, et parfois polices. Mais leur coût est souvent assez important pour le service rendu et leur durée de vie peut être vite limitée en fonction des caractéristiques du produit choisi et du rythme d’évolution de la dégénérescence progressive. Les opticiens le disent : ces outils ont leurs limites mais on les vend quand le patient n’est pas prêt à accepter quelque chose de plus efficace, faute d’admettre son handicap.
À l’ère du numérique, des nouveaux dispositifs permettent de numériser facilement tout document papier et donc de profiter des possibilités d’adaptation de façon beaucoup plus étendue des polices, tailles des éléments, contrastes, vocalisations éventuelles. Pour ce qui concerne la lecture de livres, ces solutions embarquent en outre des lecteurs DAISY ou lecteurs de livre audio qui permettent d’accéder à de nombreux livres que la Bibliothèque Nationale de France ouvre en accès gratuit aux personnes touchées par des déficits visuels. Il existe en outre des offres qui intègrent l’accompagnement par un médiateur numérique qui permet d’être aux côtés de chaque personne dans les réglages de son équipement pour sa vue et de guider dans la prise en main de tous les usages du quotidien.
Difficultés dans l’orientation spatiale
Un des problèmes que rencontrent des personnes empêchées visuellement est celui de la difficulté d’orientation
dans l’espace. En effet les personnes déficientes visuelles ont de façon fréquente des difficultés de latéralisation, de perception de l’espace et du mouvement ou encore de repérage dans l’espace. Les personnes souffrant de pathologies cornéennes et rétiniennes ont particulièrement des difficultés d’appréhension des informations spatiales, souvent partielles et/ou superficielles.
Pour cela, le recours non seulement à des outils de type canne blanche ou canne électronique vont être indispensables. Si le recours à ces aides pose un problème d’acceptabilité du handicap pour de nombreuses personnes, les gains en termes de mobilité vont être considérables. Sans parler de l’impact social de cette aide, qui attire la bienveillance et la solidarité, quand le déplacement sans canne peut générer des accidents, des conflits, de la frustration. Néanmoins, l’apprentissage de la canne doit se faire auprès d’un instructeur en locomotion pour être pleinement efficace. User d’une canne sans avoir appris à s’en servir ne servira qu’à signaler à l’entourage ses difficultés visuelles, ce qui a déjà l’avantage de mettre davantage en sécurité.
Au sein du domicile, le recours à un ou une ergothérapeute en basse-vision va permettre l’aménagement du domicile pour éviter les chutes, les cognements, les blessures liées aux difficultés visuelles.
Difficultés d’écriture
Si les difficultés de lecture constituent généralement le premier handicap ressenti au quotidien, les difficultés d’écriture suivent généralement un peu après. Elles sont parfois compensées par des outils de type télé-agrandisseur, avec un guide-doigt, une règle et du papier, mais ce procédé est assez fatiguant et peu efficace.
Pour rétablir un accès à l’écriture, l’idéal reste le recours à un outil numérique de type smartphone adapté ou équipement informatique adapté. Via un clavier muni de repères tactiles, et moyennant un petit apprentissage, la personne déficiente visuelle va pouvoir retrouver un accès complet à l’écriture. Si l’apprentissage du clavier pose des problèmes en raison d’un faible potentiel cognitif ou de problèmes moteurs dans les mains, il est possible de recourir à une dictée vocale qui fonctionne sur internet, dans les mails, dans un traitement de texte.
L’avantage du numérique adapté est qu’il permet de relire facilement son contenu écrit par un système de lecture vocale par un “lecteur d’écran” (ORCA, JAWS, NVDA ou ZOOMTEXT, VOICEOVER selon les systèmes d’exploitation). Comme l’installation, le paramétrage, la mise à jour, et la compatibilité de ces outils peut poser des difficultés à un utilisateur ordinaire du numérique, nous vous recommandons d’opter pour des solutions tout-en-un et accompagnées auprès d’un expert de l’accessibilité numérique.
Difficulté à reconnaître des visages
La difficulté à reconnaître des visages peut vite poser des problèmes dans l’environnement social, la personne déficiente visuelle pouvant vite se faire accuser de snobisme ou d’ignorer des relations qu’elle souhaite entretenir. Sur ce sujet, des solutions commencent à émerger comme la lunette ORCAM mais elle présente l’inconvénient de devoir enregistrer les visages au préalable dans l’appareil et de les associer à un nom, sans parler des problématiques de vie privée auxquelles l’entourage peut être sensible et donc potentiellement réfractaire.
La basse-vision : les aides indispensables
Basse-vision : un accompagnement psychologique indispensable
L’annonce du handicap est un moment délicat que les professionnels de santé ophtalmologistes maîtrisent assez mal. Pour la première fois, le rapport SFO “Déficiences visuelles” de 2017 donne un guide d’annonce du handicap à destination des médecins.
Source : Rapport “Déficiences Visuelles”, SFO, Soutien Psychologique, BÂTON, VAN LANDEGHEM, 2017
Parce que le moment de l’annonce de la pathologie se confond parfois avec celle du handicap, ce moment laisse souvent une grande confusion dans l’esprit de celui qui est alors le “patient”. Les professionnels de santé peuvent osciller entre des discours faussement rassurant (“vous ne serez jamais aveugles”), des discours fatalistes (“vous n’avez qu’à rester chez vous!”) et des orientations assez rares vers des structures sociales ou médico-sociales qu’ils connaissent souvent mal.
Par ailleurs, un certain nombre de professionnels de santé peuvent s’enfermer dans une parole dite “oraculaire” qui va induire le patient dans de fausses certitudes, comme sur la promesse que la biotechnologie peut apporter en réparation de l’organe. Le discours public est parfois lui-même gagné par ce discours techno-scientifique de toute puissance. Ainsi, le rapport parlementaire de 2008 dont la Députée Bérengère Poletti était la rapporteure, reprenant un argumentaire de l’Institut de la Vision, laissait penser que le “problème de la déficience visuelle” serait résolu d’ici 10 ans par les promesses de la biotechnologie (vision prothétiques, vision augmentée, avancées des techniques chirurgicales, thérapie génique etc…).

Source : Rapport “Déficiences Visuelles”, SFO, Soutien Psychologique, BÂTON, VAN LANDEGHEM, 2017
Or, en 2022, si la médecine a permis quelques progrès qui ont permis de réduire quelque peu la prévalence au sein de la population, force est de constater que la promesse biotechnologique reste très loin du compte, ceci en raison de la grande diversité des pathologies visuelles (267 pathologies différentes identifiées) et de leur grande complexité. Néanmoins, ces promesses parfois brandies par le monde médical peuvent retarder l’entrée en résilience des patients qui vivent alors dans l’attente de la restauration de leur état antérieur.
Aussi, l’annonce de la pathologie constitue souvent un épisode traumatique dans la tête des personnes touchées qui ne va pas faciliter les processus de deuil. Car en effet, la perte visuelle va relever de plusieurs processus de deuil souvent les uns à la suite des autres qui vont être rythmés par les empêchements ressentis par la personne dans les actes de la vie quotidienne.
Parce que notre civilisation est à dominante audio-visuelle, avec une grosse partie de l’information, des loisirs, des moments de socialisation qui s’organisent autour de l’image, la perte visuelle est souvent vécu comme un drame intégral (“je ne pourrai plus rien faire”, “ma vie est foutue”) à tel point que certains bénéficiaires développent des tendances suicidaires. Dans tous les cas, l’épisode dépressif qui suit l’annonce est fréquent, mais il ne pose de difficultés qu’à condition bien-sûr que le sujet s’y installe, au terme d’une série de renoncements parfois évitables.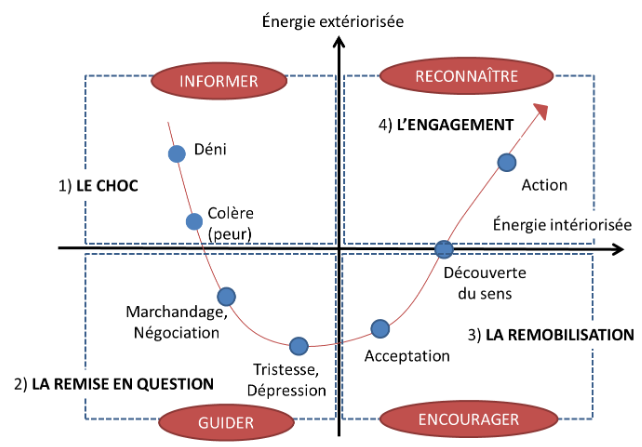
La progression sur la courbe du deuil est très variable d’un patient à l’autre. Certains individus décrivent 25 ans après l’annonce de la pathologie “n’avoir jamais complètement accepté ce qui leur arrivait”, tandis que d’autres expriment avoir trouvé une forme de “sagesse après la colère et le sentiment d’injustice”.
Dans tous les cas, les déficiences visuelles, par la méconnaissance, l’angoisse, le sentiment de fatalité qu’elles génèrent suscitent beaucoup de déni et de stratégie “d’évitement de la réalité”. Le déni fonctionne alors comme un “mécanisme de défense” lié à l’épisode traumatique, tout à fait compréhensible qu’un accompagnement psychologique peut aider à transformer en résilience.

Le déni, un mécanisme “défensif”
Si votre proche ou votre bénéficiaire est réticent à tout accompagnement de nature psychologique, pour les effets de stigmate que cela peut générer chez lui, il existe aussi des groupes d’échange et de paroles en petits groupes de personnes touchées par une déficience visuelle, animés par des professionnels de l’écoute et de l’aiguillage qui n’ont pas à proprement parler de diplôme de psychologie, mais qui jouent un rôle important dans l’entrée en résilience par le phénomène dit de pair-émulation.
C’est le cas par exemple des ateliers résilience proposés par HYPRA ou encore de groupes de parole de l’association RETINA FRANCE ou par certaines associations de patients comme l’association DMLA. Le groupe hospitalier des XV-XX ou encore l’APIDV (ex-GIAA) propose aussi de tels groupes de paroles par l’intermédiaire de ses psychologues.
Basse-vision : le dilemme du médico-social
Un petit nombre de professionnels de santé disposant d’une bonne connaissance de l’écosystème de la basse-vision va parfois recommander l’orientation vers des structures sociale ou médico-sociales.
Il en existe de plusieurs types, ce qui ne manque pas de rendre leur identification et la compréhension de leur rôle difficile :
- Les SAVS (Services d’Accompagnements à la Vie Sociale) ; il s’agit de structures visant à fournir un appui éducatif, psychologique, à la réalisation des actes de la vie quotidienne des personnes en situation de handicap. Le recours à l’un d’entre eux implique de passer via une Maison Départementale des Personnes Handicapée (MDPH) et donc d’obtenir une reconnaissance de son handicap par certificat médical, ce qui n’est pas toujours évident pour les raisons évoquées plus haut. ces structures comportent généralement des ergothérapeutes, des assistant(es) sociales, qui interviennent à domicile.
- Les SAMSAH = SAVS + services médicaux. Ce sont des structures qui en plus des SAVS peuvent apporter des soins de nature médicale. Leur prise en charge s’opère sur site.
- Les SSR (Soins de Suite et de Réadaptation) : ce sont des établissements de santé directement dépendant de la Sécurité Sociale qui fonctionnent soit en hospitalisation de jour soit en hospitalisation complète. Les patients peuvent être orientés par le milieu hospitalier ou par un médecin libéral. Il en existe 11 en France et il existe peu de places disponibles. Les délais d’attente sont très longs en France de 6 à 24 mois selon les structures.
Extrait du tableau 13-1 + Répartition des structures pluridisciplinaires prenant en charge des déficients visuels en France
1 Région | Département | SSR | Réseaux SAMSAH | SAVS SESSAD | Autre |
| Vaucluse | 1 SAMSAH | |||
PACA | Alpes-Maritimes | 2 SAMSAH | |||
Pays de la Loire | Maine-et-Loire | 1 SSR | 1 Réseau | ||
Pays de la Loire | Loire-Atlantique | 1 SAMSAH | |||
Source : Rapport “Déficiences Visuelles”, SFO, Adultes, LE BAIL, 2017
L’entrée dans un dispositif de ce type pose de nombreux dilemmes aux individus qui y sont confrontés:
- les délais d’attente peuvent conduire les individus à demeurer sur une durée importante à un stade dépressif qui peut dégrader leurs facultés cognitives et leur potentiel de résilience.
- les hospitalisations dites complètes de plusieurs mois représentent une contrainte importante pour les patients amenés à quitter leur domicile pour leur région et à manquer de voir leur famille dans une situation qui leur impose pourtant un gros soutien.
- enfin, le modèle d’émancipation de ces structures qui fonctionnent en “milieu fermé” peut poser parfois question du point de vue des gains constatés à la sortie en termes d’autonomie.
Ce faisant, nous vous conseillons aussi souvent que possible de privilégier, dès l’annonce de la pathologie ou dès les premiers handicaps ressentis, des accompagnements dits “hors les murs” du type des ateliers résilience par exemple.
L’inscription aux ateliers résilience peut se faire directement depuis cette page internet ou au 01.84.73.06.61.
Basse-vision : l’accès aux aides techniques
Il n’existe pas de chiffres sur l’accès aux aides techniques des personnes malvoyantes ou non-voyantes. Une étude de la Fédération des Aveugles de France remonte simplement que 14% seulement d’entre eux ont usage d’un smartphone, contre 77% dans la population ordinaire, ce qui montre le fort déficit d’équipement.
La raison en est simple : la filière visuelle reste faiblement opérationnelle en raison de renvois insuffisants depuis les ophtalmologistes vers les autres professionnels de la filière visuelle : associations, opticiens, orthoptistes, distributeurs de matériel adapté.
C’est la raison pour laquelle le rapport SFO “Déficiences Visuelles” de 2017, comme première recommandation, indique souhaiter vouloir “Encourager l’implication des ophtalmologistes” car c’est la clef de voûte ou le “chef d’orchestre” de toute la filière visuelle. 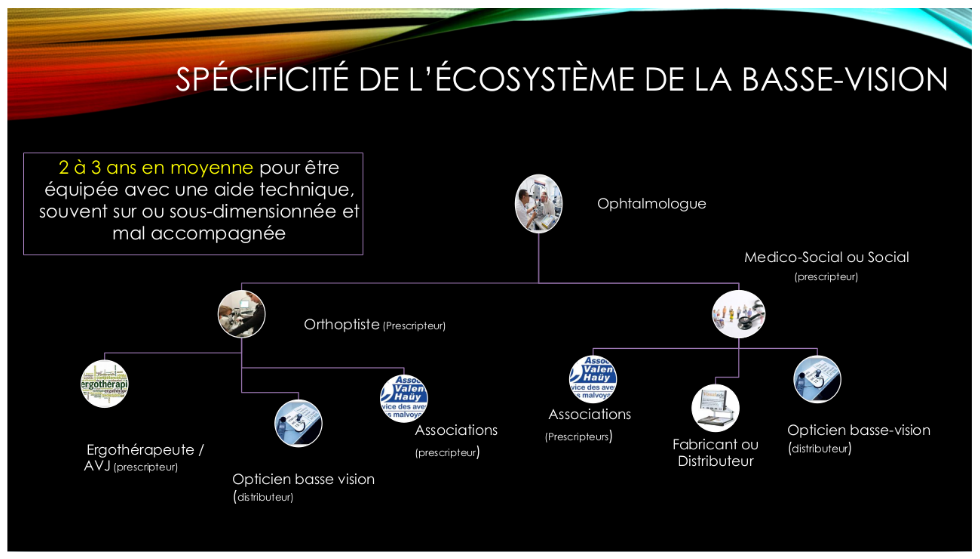
Source : document de formation des ergothérapeutes en basse-vision, interne HYPRA
Par ailleurs, le tissu associatif réunit des structures qui comportent des déficients visuels de naissance ou de longue date qui peuvent jouer un effet repoussoir sur les basse-vision récentes, peu enclines à la logique militante ou de groupes « de gens qui parlent de leur handicap ».
À ce problème structurel s’ajoute aussi celui du déficit d’ergothérapeutes formées à la basse-vision, qui fait que la connaissance des aides techniques de nouvelle génération par ces professionnels est parfois lacunaire.
Enfin, la distribution du nombre d’opticiens en basse-vision reste assez inégale sur le territoire. Même si beaucoup d’opticiens se disent “spécialisés en basse-vision”, leur compétence est souvent assez restreinte et leur plateau technique de démonstration très sommaire.
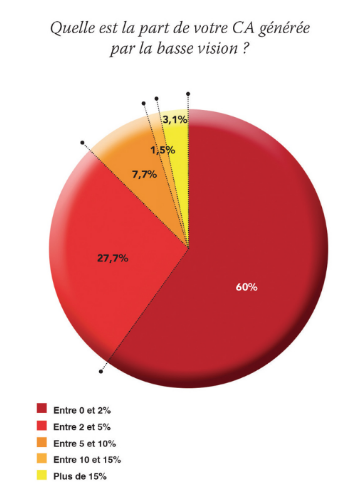
En pratique, peu d’opticiens génèrent de la basse-vision des revenus substantiels, et seuls 3,1% d’entre eux génèrent plus de 15% de leur Chiffre d’Affaire par ce biais. Ce faisant, l’investissement dans les plateaux techniques, dans la formation sur les produits demeure faible.
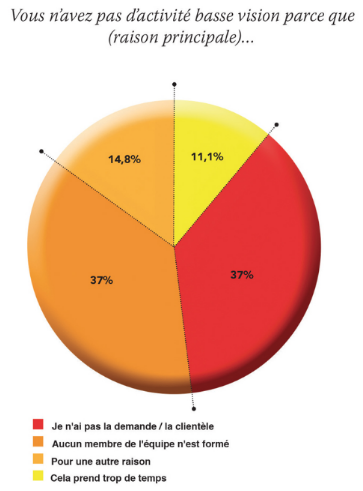
Ce déficit de structuration de la filière visuelle conduit à ce que “l’absence de demande” soit le premier frein évoqué par les opticiens en basse-vision, au même rang que le déficit de formation des membres de l’équipe.
Il est vrai que la prise en charge d’une personne en situation de basse-vision demande tact, psychologie et professionnalisme, bonne connaissance des empêchements et ne peut s’improviser.
Des organismes comme HYPRA organisent régulièrement des séminaires de formation en basse-vision à destination des opticiens basse-vision partenaires pour favoriser la connaissance générale de l’écosystème en matière d’accompagnement et de financement.
En matière d’aide technique, des guides d’experts existent quant au choix de ces dernières ou en ce qui concerne leur financement.
Conclusion
Si le nombre de personnes touchées par une basse-vision tend à légèrement baisser en Europe occidentale, avec 8,5M de personnes touchées, cette réalité concerne plus de 220 millions de personnes à travers le monde.
L’accompagnement vers l’autonomie de ces individus reste encore insuffisant du fait d’un déficit d’accompagnement socio-psychologique et d’un mauvais accès aux aides techniques et humaines qui s’explique principalement par un déficit de structuration et de formation dans la filière visuelle.